Vous êtes ici
Pneumothorax
S. Blanchon
Unité de pneumo-allergologie pédiatrique, hôpital des Enfants, 330, avenue de Grande-Bretagne, 31059 Toulouse cedex 9Auteur correspondant - Adresse e-mail : sylvainblanchon@hotmail.com (S. Blanchon).
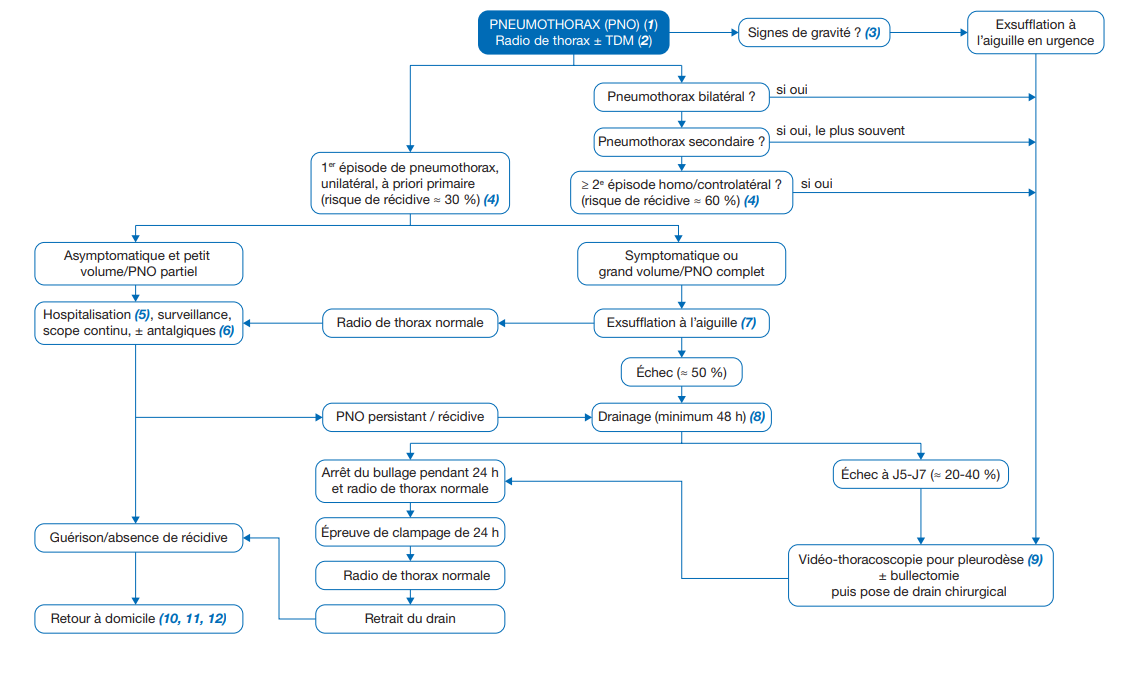
Arbre diagnostique – Commentaires
(1) Le pneumothorax (PNO) est un épanchement pleural aérique. On distingue le PNO primaire spontané et idiopathique sur poumon sain, et le PNO secondaire sur poumon pathologique (bronchiolite, asthme, mucoviscidose, etc.) ou traumatique (plaie pénétrante, traumatisme à glotte fermée, etc.) ou iatrogène (ponction pleurale, cathéters, ventilation mécanique, etc.). La particularité pédiatrique du PNO est son taux de récidive plus élevé (46 à 67 %) que chez l’adulte (17 à 34 %). Le diagnostic repose sur les signes cliniques évocateurs confirmés par une imagerie thoracique, classiquement une radiographie de face debout en inspiration.
-
Signes cliniques : douleur en « coup de poignard » (latéro/postérothoracique, brutale, parfois sévère, augmentée à l’inspiration et à la toux), dyspnée d’intensité variable et toux sèche. Ces symptômes régressent souvent rapidement. À l’examen : hémi-thorax hypo-mobile, tympanisme à la percussion, diminution/abolition du murmure vésiculaire et des vibrations vocales.
-
Signes radiologiques : ligne pleurale viscérale, à rechercher à l’apex et en axillaire. Dans les formes complètes, le poumon est rétracté sur le hile.
(2) La tomodensitométrie, effectuée idéalement sur un poumon ré-expandu, permet d’objectiver les lésions parenchymateuses (30-80 % des patients, notamment au niveau des sommets) et de rechercher des lésions bilatérales (50-80 % des patients avec lésions parenchymateuses). Il est indiqué en cas de doute diagnostique à la radiographie ou si une chirurgie est envisagée. Certaines équipes proposent une TDM initiale systématique afin de réaliser une chirurgie d’emblée en cas de lésions parenchymateuses, mais la plupart des équipes réalisent plutôt cette TDM systématique à distance du premier épisode, une fois le poumon ré-expandu.
(3) Signes de gravité : cyanose, détresse respiratoire, tachy/bradycardie, hypotension, malaise.
(4) On parle de PNO de grand volume quand il est supérieur à 15-20 %, ce qui correspond chez l’adulte à un décollement ≥ 3 cm à l’apex et ≥ 2 cm en axillaire latéralement. Il n’y a pas de définition consensuelle en pédiatrie, et certains définissent les PNO partiels et complets (décollement de toute la ligne axillaire).
(5) Certaines équipes proposent un retour au domicile après 6 heures de surveillance à l’hôpital, avec stabilité radiographique selon le contexte socio-familial et la proximité du domicile. (6) Une oxygénothérapie systématique peut être proposée mais son intérêt n’est pas démontré.
(6) Une oxygénothérapie systématique peut être proposée mais son intérêt n’est pas démontré.
(7) Exsufflation manuelle à l’aiguille ou cathéter (seringue 50 ml + aiguille 16 G), jusqu’à obtention d’une résistance. La voie privilégiée est antérieure, sur la ligne médio-claviculaire (mais à au moins 2 cm du sternum), au 2e ou 3e espace intercostal (au bord supérieur de la côte inférieure), en position demi-assise ou décubitus dorsal, avec ou sans anesthésie locale.
(8) Drainage de préférence par drain de petite taille en queuede-cochon (< 14 French), raccordé à une valve unidirectionnelle de type Heimlich ou mis en aspiration douce (-10 à -20 cmH2O). Utilisation possible de gros drain (> 14 French), mais son intérêt n’est pas démontré. La voie privilégiée est axillaire, sur la ligne axillaire moyenne, au 4e ou 5e espace intercostal (au bord supérieur de la côte inférieure), bras surélevé en haut et en arrière, en position demi-assise ou décubitus dorsal, sous anesthésie locale.
(9) La pleurodèse est la création d’une symphyse des deux feuillets pleuraux, permettant d’abaisser le taux de récidive à 12-14 %. Elle est classiquement réalisée par vidéo-thoracoscopie et s’associe à une résection d’éventuelles bulles, mais dans environ 5 % des cas elle doit être convertie en chirurgie à thorax ouvert en raison d’adhérences ou de complications hémorragiques. La pleurodèse peut être médicale par insufflation de talc ou de nitrate d’argent ou chirurgicale par abrasion des feuillets pleuraux (le plus fréquent) ou pleurectomie pariétale.
(10) Le retour à domicile est possible si le PNO est absent ou minime et stable sur deux radiographies de thorax à 48 heures d’intervalle.
(11) Consultation à 2-3 semaines puis suivi spécialisé pendant deux ans (2/3 des récidives).
(12) Informations et conseils à donner au patient et à sa famille :
-
risque de récidive ;
-
discuter l’intérêt d’une analyse génétique, notamment en cas d’antécédents familiaux ou de symptômes évocateurs de pathologie du tissu conjonctif (maladie d’Ehler Danlos et maladie de Marfan) ;
-
arrêt impératif du tabagisme actif et/ou passif (principal facteur de risque de PNO) ;
-
vol en avion contre-indiqué jusqu’à 2-3 semaines après guérison du PNO ;
-
plongée sous-marine avec bouteille d’air comprimé définitivement contre-indiquée.
Liens d’intérêts
L’auteur déclare n’avoir aucun lien d’intérêt en relation avec cet article.
Ce Pas à Pas a été validé par la Société pédiatrique de pneumologie et d’allergologie.


Références
Ciriaco P, Muriana P, Bandiera A, et al. Video-assisted thoracoscopic treatment of primary spontaneous pneumothorax in older children and adolescents. Pediatr Pulmonol 2016;51:713-6.
Soccorso G, Anbarasan R, Singh M, et al. Management of large primary spontaneous pneumothorax in children: radiological guidance, surgical intervention and proposed guideline. Pediatr Surg Int 2015;31:1139-44.
Tschopp JM, Bintcliffe O, Astoul P, et al. ERS task force statement: diagnosis and treatment of primary spontaneous pneumothorax. Eur Respir J 2015;46:321-35.
Nathan N, Guilbert J, Larroquet M, et al. Efficacy of blebs detection for preventive surgery in children’s idiopathic spontaneous pneumothorax. World J Surg 2010;34:185-9.