Vous êtes ici
Thématique:
Consultation en urgence d’un enfant drépanocytaire
S. Allali, M. de Montalembert * , M. Chalumeau, V. Brousse
Service de Pédiatrie Générale, Hôpital Necker-Enfants malades, 75015 Paris Auteur correspondant - Adresse e-mail : mariane.demontal@aphp.fr (M. de Montalembert).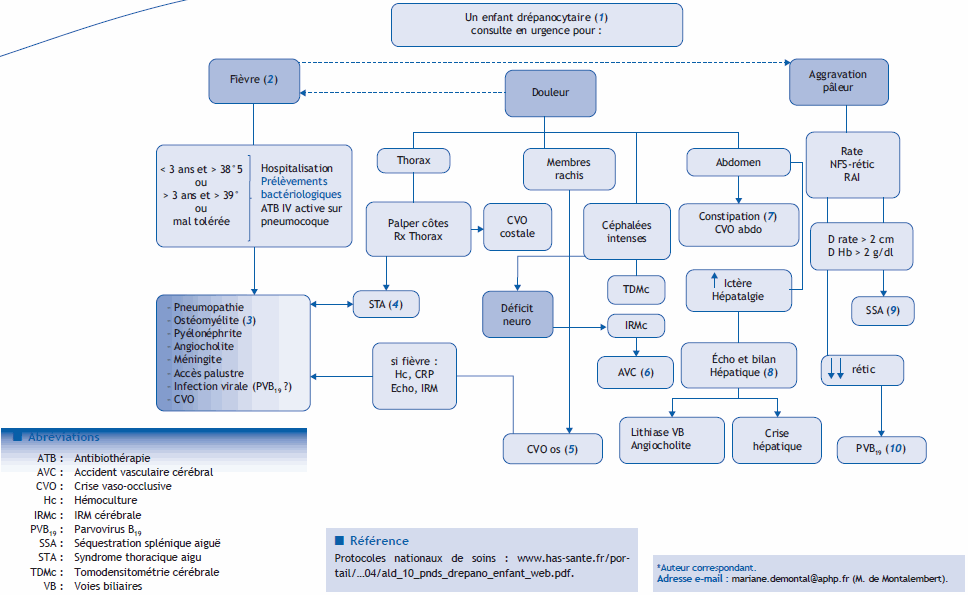
| Abréviations | |
|
ATB : AVC : CVO : Hc : IRMc : PVB19 : SSA : STA : TDMc : VB : |
Antibiothérapie Accident vasculaire cérébral Crise vaso-occlusive Hémoculture IRM cérébrale Parvovirus B19 Séquestration splénique aiguë Syndrome thoracique aigu Tomodensitométrie cérébrale Voies biliaires |
Arbre diagnostique – Commentaires
(1) Un nouveau-né sur 2000 en France est atteint d’un syndrome drépanocytaire majeur (SDM ; génotypes SS, SC, et Sβ thalassémiques), avec une incidence en Ile-de-France de 1 sur 900. Le diagnostic est fait grâce au dépistage néonatal qui est ciblé en France sur les enfants de parents originaires d’Afrique, des Antilles, d’Afrique du Nord, du Bassin Méditerranéen et du Moyen-Orient. Les enfants avec un diagnostic de SDM sont adressés par l’Association Française pour le Dépistage et la Prévention des Handicaps de l’Enfant à un médecin expert. Celui-ci explique le diagnostic à la famille, s’appuie sur la physiopathologie de la maladie pour justifier des apports hydriques abondants, la surveillance de la fièvre et de la pâleur. Il met en place chez le nourrisson un ensemble de mesures préventives : antibioprophylaxie quotidienne par pénicilline G, renforcement du calendrier vaccinal habituel par une injection supplémentaire de Prévenar 13 ® à 3 mois, Pneumo 23 ® à 2 ans, vaccins antiméningocciques (sérotypes A, C, Y, W135 et B) et vaccination antigrippale annuelle. Il organise le parcours de santé : médecin de ville et/ou PMI, centre hospitalier de proximité, centre hospitalier de référence. Il explique la transmission génétique de la maladie et la possibilité d’un diagnostic prénatal.
(2) Les infections fulminantes à germes encapsulés (pneumocoque avant tout) sont la première cause de décès chez les enfants drépanocytaires. Elles sont surtout fréquentes chez les petits enfants, d’où la règle d’hospitaliser tout enfant âgé de moins de 3 ans ayant une fièvre > 38,5° même si ce seuil arbitraire peut paraître discutable. On réalise une évaluation clinique, avec recherche de signes de sepsis sévère, puis une NFS avec chiffrage des réticulocytes, un dosage de la CRP, une hémoculture, un ECBU et une radiographie de thorax. L’antibiothérapie probabiliste doit cibler le pneumocoque et est administrée par voie parentérale. Cette recommandation s’étend aux enfants plus âgés avec une fièvre >39 ° (seuil là aussi arbitraire) ou avec une altération de l’état général. Une fièvre < 38,5° chez un enfant de moins de 3 ans et < 39° chez un enfant de plus de 3 ans ne justifiera pas nécessairement une hospitalisation, en l’absence de signe de mauvaise tolérance, mais nécessitera une consultation urgente et le plus souvent une antibiothérapie orale par amoxicilline. Un retour récent de voyage en zone impaludée devra être systématiquement recherché à l’interrogatoire. Une infection peut se compliquer d’une aggravation de l’anémie ou de l’apparition d’une crise vaso-occlusive (CVO).
(3) Les ostéomyélites sont plus fréquentes chez les enfants drépanocytaires. Le diagnostic différentiel entre une infection osseuse et une CVO est souvent très difficile car les patients atteints de CVO peuvent être fébriles. Les radiographies standards et la scintigraphie osseuse ne permettent pas de différentier une CVO d’une infection osseuse. On peut s’aider d’une échographie de la zone douloureuse, qui peut mettre en évidence un épanchement souspériosté ou un épanchement articulaire ponctionnable. L’IRM nécessite une grande expertise dans son interprétation en raison de la difficulté de distinguer l’œdème et la nécrose provoqués par une CVO des signes d’infection. L’antibiothérapie probabiliste devra couvrir les salmonelles, car elles sont fréquemment en cause.
(4) Le syndrome thoracique aigu (STA) est défini comme un nouvel infiltrat pulmonaire chez un patient drépanocytaire ayant des symptômes respiratoires, de la fièvre ou une douleur thoracique. Il peut être inaugural ou secondaire à une pneumopathie ou à une crise douloureuse. C’est une complication menaçant le pronostic vital qui impose une antibiothérapie par céphalosporines de 3 e génération et macrolides, et une surveillance très rapprochée qui permettra de juger de la nécessité d’une ventilation non invasive ou invasive et d’une transfusion ou d’un échange transfusionnel.
(5) Les CVO sont les complications les plus fréquentes de la drépanocytose. L’éducation des parents doit leur apprendre à connaître les facteurs déclenchants (froid, déshydratation, infection...). On prescrit des antalgiques d’intensité croissante à donner à la maison (paracétamol, ibuprofène en l’absence de fièvre, de douleur abdominale et de vomissement, trama- dol, codéine si âge > 12 ans). Quand les traitements à domicile échouent, l’enfant est hospitalisé selon un circuit d’urgence. Il est installé confortablement et hydraté par voie intraveineuse. Une première injection de nalbuphine IV à 0,3 mg/kg est réali- sée sur 20 minutes ; son efficacité sera jugée 30 minutes après la fin de l’injection. En cas d’efficacité, la même dose de nalbu- phine est renouvelée toutes les 4 heures ; dans le cas contraire, la nalbuphine est arrêtée et la morphine commencée avec une titration orale ou intraveineuse. Une CVO peut entraîner une anémie ou être secondaire à une infection.
(6) La grande majorité des accidents vasculaires cérébraux (AVC) est évitée désormais par la pratique systématique de dopplers trans-crâniens annuels entre les âges de 2 et 16 ans chez les patients SS et Sβ 0 thalassémiques, ce qui permet de repérer les enfants qui nécessitent la mise en route d’échanges trans- fusionnels mensuels. Des AVC sont quand même encore parfois déplorés, essentiellement ischémiques chez les petits enfants, parfois hémorragiques chez les grands enfants et les adoles- cents. Des céphalées intenses isolées doivent faire réaliser un scanner cérébral injecté à la recherche d’un AVC hémorragique ou d’une thrombophlébite cérébrale. Un déficit neurologique, des troubles visuels ou du langage, des convulsions, des troubles de la conscience doivent faire pratiquer une IRM avec séquence de diffusion et faire transférer l’enfant dans un service de soins continus. En cas d’AVC, on réalisera en urgence un échange transfusionnel pour diminuer le taux d’hémoglobine S en des- sous de 30 %.
(7) La constipation est particulièrement fréquente chez l’enfant drépanocytaire et peut être responsable de crises douloureuses abdominales sévères.
(8) Une hépatomégalie est banale dans la drépanocytose. Des douleurs hépatiques, une aggravation de l’ictère chronique et une cholestase font rechercher une lithiase vésiculaire qui est fréquente du fait de l’hémolyse chronique. Un tableau très rare et très grave est la cholestase intra-hépatique aiguë, caractérisée par une cholestase majeure, associée parfois à une cyto- lyse. Elle peut s’accompagner de défaillance multiviscérale et doit faire pratiquer un échange transfusionnel.
(9) La séquestration splénique aiguë (SSA) atteint 10 % des enfants. Elle combine une chute d’au moins 2 g/dl du taux d’hémo globine par rapport à sa valeur habituelle et une augmentation d’au moins 2 cm de la rate. C’est une urgence transfusionnelle. Près de 60 % des SSA récidivent et le risque persiste (mais provoquant une anémie moins profonde) malgré la mise en place de programmes d’échanges transfusionnels mensuels, dans l’attente d’une splénectomie qui ne pourra être réalisée qu’à l’âge de 4-5 ans en raison du risque d’infection à germes encapsulés.
(10) Les infections à Parvovirus B19 provoquent une érythroblastopénie aiguë transitoire potentiellement grave en raison de l’hémolyse chronique. Une transfusion sanguine est souvent nécessaire en urgence. Du fait d’une contagiosité élevée, les autres enfants drépanocytaires de la famille peuvent être également atteints.
Liens d’intérêts
Les auteurs déclarent n’avoir aucun lien d’intérêt en relation avec cet article.


Référence
Protocoles nationaux de soins : www.has-sante.fr/portail/...04/ald_10_pnds_drepano_enfant_web.pdf