Vous êtes ici
Thématique:
Trouble du comportement récent de l'adolescent
C. Stheneur1, G. Picherot2
1Service de pédiatrie, Hôpital Ambroise Paré, 9 avenue Charles de Gaulle, 92100 Boulogne, France 2Clinique médicale pédiatrique, Hôpital mère-enfant, CHU de Nantes, 44000 Nantes, France Auteur correspondant - Adresse e-mail : chantal.stheneur@apr.aphp.fr (C. Stheneur) Cliquez sur l'image pour l'agrandir.Arbre diagnostique – Commentaires
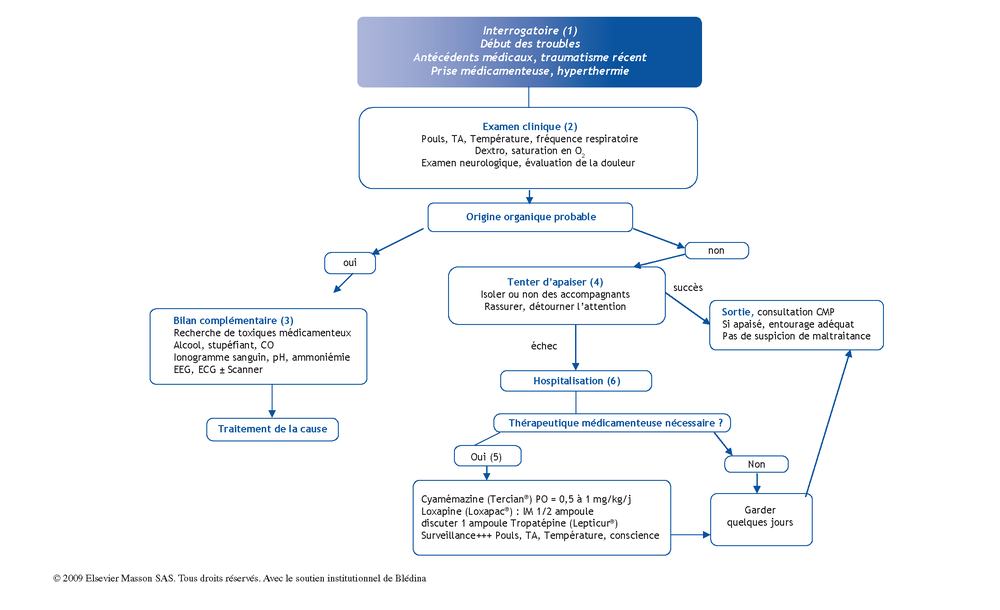
(1) Interrogatoire
Effectué si possible auprès de l’adolescent et de son entourage recherchera :
-
début précis des troubles du comportement en recherchant attentivement des troubles anciens, une intolérance à la frustration… ;
-
antécédents médicaux : malaises, maladie métabolique, épilepsie, retard mental ;
-
contexte psychosocial, attention aux maltraitances ;
-
déclenchement des troubles récents : brutal ou progressif. En rapport avec : situation conflictuelle, prise médicamenteuse, prise de toxiques, maladie aigüe, hyperthermie, traumatisme.
(2) Examen clinique
Il essaiera de déterminer s’il peut exister une origine organique :
-
prise des constantes indispensables quelque soit l’état d’agitation (penser à la prise manuelle souvent moins angoissante !) ;
-
l’examen neurologique doit être particulièrement minutieux à la recherche de la moindre anomalie : dilatation des pupilles, céphalées, asymétrie de l’examen, hallucinations visuelles ou auditives ;
-
évoquer les causes psychiatriques : troubles thymiques, épisode délirant aigu.
Penser particulièrement à une origine organique si :
Jeune âge, confusion, fièvre, absence d’antécédent psychosocial |
(3) Bilan complémentaire : au moindre doute, mais ciblé
Beaucoup de médicaments peuvent entraîner une agitation : psychotropes (antidépresseur, benzodiazépines), antiépileptiques, neuroleptiques, antibiotiques (pénicillines à doses toxiques, quinolones), théophylline, salbutamol, corticoïdes.
Les toxiques non médicamenteux sont à l’origine de troubles du comportement aigus : l’alcool, premier facteur toxique retrouvé chez les adolescents violents ; les stupéfiants : LSD, cocaïne ; l’intoxication à l’oxyde de carbone.
Les troubles métaboliques comme l’hypoglycémie et l’hypernatrémie peuvent entraîner une agitation. Les maladies métaboliques se révèlent rarement par un trouble du comportement isolé.
Les affections neurologiques telles que hémorragie méningée, tumeur cérébrale, hypertension intra-cranienne, encéphalite et certaines épilepsies sont à éliminer.
(4) Apaiser
Dans tous les cas, il faudra tenter de faire diminuer l’angoisse du patient, de l’entourage et des soignants ce qui permet le plus souvent de diminuer les symptômes. Pour cela il faut isoler l’adolescent et le mettre dans une chambre. La présence ou non de l’entourage est à discuter en fonction des situations. Un soignant doit rester autant que possible en permanence avec l’adolescent. Le fait de parler d’autre chose, de proposer un repas ou de regarder la télévision permet parfois d’apaiser le jeune et de le rassurer.
(5) Thérapeutique médicamenteuse
Elle n’est pas systématique. Elle permet parfois de passer une phase trop aiguë.
Les neuroleptiques sédatifs : Cyamémazine (Tercian®) Per Os (solution buvable 0,5 à 1 mg/kg/j) et si nécessaire par voie IM (25 mg soit 1/2 ampoule). Chez l’adolescent de plus de 15 ans, Loxapine (Loxapac®) : IM 1/2 ampoule et discuter 1 ampoule Tropatépine (Lepticur®). (Les effets secondaires extrapyramidaux étant plus fréquents que chez l’adulte, l’adjonction d’un médicament type Lepticur® peut être recommandée).
La surveillance est très importante : pouls, TA, température, conscience et doit permettre de maintenir le dialogue et la confiance avec l’équipe soignante.
(6) Hospitalisation
En l’absence de cause organique, le diagnostic ou non de maladie psychiatrique n’est pas toujours facile. Il est donc parfois nécessaire de prendre le temps d’une hospitalisation pour assurer la continuité des soins et éviter un retour à domicile à risque. L’adolescent doit il être transféré dans une structure psychiatrique ? Oui s’il est dangereux pour lui-même ou pour les autres. L’hospitalisation dans un service de médecine (pédiatrique ou adulte) suffira parfois à apaiser les tensions, permettra de profiter d’un éloignement de la famille, du foyer et de comprendre l’élément déclenchant.


Références
Duverger P, Picherot G, Champion G, et al. Turbulence aux urgences pédiatriques. Agitation de l’enfant et de l’adolescent. Arch Pediatr 2006;13:819-22.
Conférence de consensus : l’agitation en urgence (petit enfant excepté). JEUR 2003;16:58-94.
Dorfman DH, Mehta SD. Restraint use for psychiatric patients in the pediatric emergency department. Pediatr Emerg Care 2006;22:7-12.
Guedj MJ, Raynaud P, Braitman A, et al. Pratique de la contention dans un service d’urgences psychiatriques. Encephale 2004;30:32-9.