Vous êtes ici
Thématique:
Anaphylaxie médicamenteuse
J.- L. Fauquert
Unité d’Allergologie de l’enfant, Pôle pédiatrique, CHU Estaing, 1 rue Lucie- Aubrac, 63100 Clermont- Ferrand, France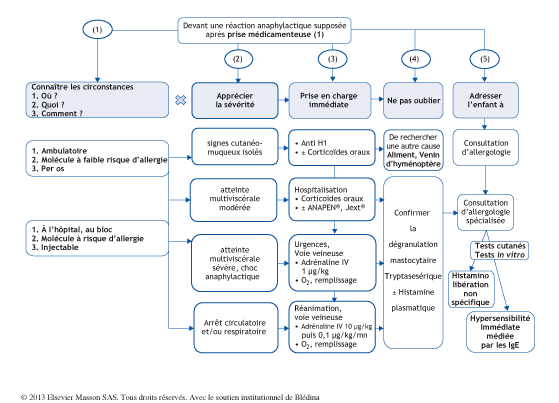
Cliquez sur l'image pour l'agrandir.
Arbre diagnostique – Commentaires
(1) L’anaphylaxie médicamenteuse est une réaction d’hypersensibilité immédiate, consécutive à l’administration d’un médicament, susceptible d’engager le pronostic vital. Elle est habituellement allergique et médiée par les IgE, mais peut être non allergique, par action directe d’une substance médicamenteuse sur le mastocyte. Elle survient surtout en milieu hospitalier, où les traitements par voie veineuse sont responsables des formes les plus sévères, en particulier au bloc opératoire. Les formes ambulatoires sont possibles en particulier avec les traitements anti-inflammatoires.
(2) Les symptômes de l’anaphylaxie sont provoqués par une libération brutale de médiateurs pathogènes. Ils sont classés en quatre stades de gravité croissante selon Ring et Meismer [1]. Le stade 1 regroupe des symptômes cutanés observés en ambulatoire le plus souvent après la prise orale de médicament : érythème maculo-papuleux, prurit, urticaire éventuellement généralisé. Parmi ces prodromes, le prurit de la paume des mains et de la plante des pieds est très évocateur de l’imminence d’une réaction anaphylactique plus sévère. Au stade 2, l’atteinte multiviscérale est modérée et associe à des degrés divers des symptômes dermatologiques, avec angio-œdème et parfois atteinte laryngée, des symptômes respiratoires souvent marqués chez l’enfant, à type de bronchospasme, des symptômes digestifs (douleurs abdominales, vomissements, diarrhée), des signes conjonctivaux. Au stade 3 l’atteinte multiviscérale est sévère et l’association de symptômes peut conduire au choc anaphylactique et engager le pronostic vital avec arrêt cardiorespiratoire (stade 4).
(3) La prise en charge urgente consiste en l’injection d’adrénaline.
Indispensable aux stades 3 et 4, et aussi utile devant un stade 2 d’aggravation rapide, elle ne doit souffrir d’aucun retard et est un facteur pronostic essentiel. En ambulatoire elle doit être administrée par voie intramusculaire. Sa posologie habituelle de 0,01 mg/kg peut être dépassée si besoin. Aux stades 3 et 4 elle doit être injectée sous forme intraveineuse avec titration puis à la pompe à raison de 0,05 à 0,1 μg/kg/mn. Elle est alors associée aux mesures habituelles de réanimation. Les corticoïdes systémiques lorsqu’ils sont utilisés (injection de prednisolone à 2 mg/kg en cas d’angio-oedème important ou de crise d’asthme sévère) ne doivent pas faire retarder l’administration d’adrénaline. Les bêta2- agonistes inhalés à travers une chambre d’inhalation ou par nébulisation permettent de lever le bronchospasme. Les antihistaminiques H1 ne font pas partie du traitement de première ligne de l’anaphylaxie. Toute réaction anaphylactique de stade 2 ou plus impose une hospitalisation car des symptômes tardifs sont possibles (Fig. 1).
Figure 1. Schéma de la réaction anaphylactique.
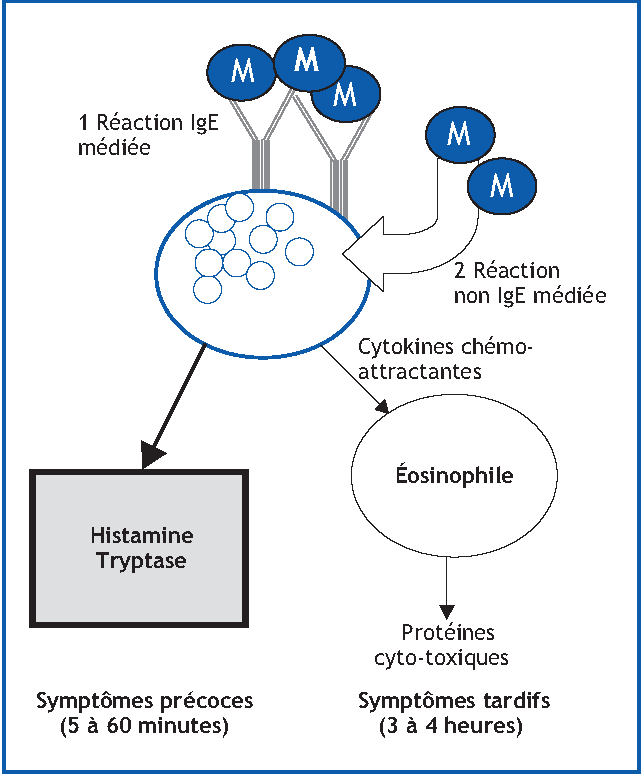
(4) Le diagnostic ne pose habituellement pas de difficulté car la succession des évènements est évocatrice. La libération dans le sérum des médiateurs impliqués dans la réaction anaphylactique (tryptase et histamine) est confirmée par un prélèvement, nécessaire dans les formes de gravité moyenne à intense : l’augmentation de la tryptase mesurée dans le plasma reflète l’activation des mastocytes tissulaires. Mais son absence n’exclut pas le diagnostic d’anaphylaxie. L’histamine plasmatique doit être prélevée immédiatement après la réaction adverse. Dans les réactions modérées elle est plus sensible que le dosage de la tryptase. L’association des dosages d’histamine et de tryptase augmente la sensibilité diagnostique mais ce prélèvement ne doit pas retarder les gestes de réanimation. Une déclaration est justifiée auprès des services de pharmacovigilance. Le diagnostic différentiel ne pose habituellement pas de difficulté car le tableau clinique est bien différent de celui d’un malaise vagal ou d’un dysfonctionnement épisodique des cordes vocales. Il faut connaitre la possibilité de confusion avec l’angio-œdème héréditaire, la mastocytose systémique ou le DRESS syndrome.
L’incidence des réactions anaphylactiques médicamenteuses est mal documentée chez l’enfant. Les médicaments sont bien moins souvent en cause dans l’anaphylaxie de l’enfant que les aliments ou les venins d’hyménoptères. Les accidents médicamenteux anaphylactiques ambulatoires sont rares : ils concernent les antibiotiques, les AINS, ou d’autres drogues. Les anaphylaxies peropératoires sont de l’ordre de un cas sur 2 000. Elles répondent pour 2/3 de cas à l’allergie aux curares, pour 1/3 à l’allergie au latex, exceptionnellement aux produits de contraste iodés [2]. L’anaphylaxie induite par l’exercice et éventuellement la prise de certains aliments est très rare et concerne surtout l’adolescent.
Les facteurs de risque de réaction sévère après la prise de médicaments sont dominés par les antécédents personnels d’anaphylaxie et ceux d’asthme mal équilibré par le traitement.
(5) L’enquête étiologique doit être effectuée dans tous les cas, 4 à 6 semaines après l’accident, au sein d’une consultation spécialisée. Après recueil de l’histoire clinique, des tests cutanés sont réalisés vis- à- vis de la molécule incriminée, sous forme de prick- tests et surtout de tests intradermiques à concentration croissante. Les dosages d’IgE spécifiques à notre disposition ont une faible sensibilité. Les autres tests effectués ex vivo en présence de médicament sont d’interprétation discutée (test d’activation des basophiles, de libération des leucotriènes, IgE spécifiques cellulaires). La preuve de la responsabilité d’une molécule n’est souvent faite que par le test de provocation en milieu spécialisé. Ce test est cependant contre indiqué dans les formes les plus sévères. Le traitement préventif consiste alors en l’éviction du médicament en cause.
Liens d’intérêts
L’auteur n’a pas communiqué ses conflits d’intérêts.


Références
[1] Ring J, Messmer K. Incidence and severity of anaphylactoid reactions to colloid volume substitutes. Lancet 1977;1:466-9.
[2] Karila C, Brunet- Langot D, Labbez F, et al. Anaphylaxis during anesthesia: results of a 12- year survey at a French pediatric center. Allergy 2005:60:828-34.
[3] Ponvert C. Diagnostic des réactions d’hypersensibilité allergique et non allergique aux médicaments courants de l’enfant : arbre décisionnel. Archives de pédiatrie 2011;18:486-92.