Vous êtes ici
Thématique:
Bradycardie chez l’enfant
![]()
A. Maltret1, M. Recher2
1Cardiologie pédiatrique et congénitale, Hôpital Marie-Lannelongue, GHPSJ, Université Paris-Saclay, 92350 Le Plessis Robinson, France2Réanimation et soin continu pédiatriques, CHU Lille, 59000 Lille, France
*Auteur correspondant - Adresse e-mail : a.maltret@ghpsj.fr (A. Maltret). Cliquez sur l'image pour l'agrandir.
| Article validé par : | |
|
FCPC (Filiale de Cardiologie Pédiatrique de la Société Française de Cardiologie) |
|
|
GFRUP (Groupe Francophone de Réanimation et d’Urgences Pédiatriques) |
|
|
SFN (Société Française de Néonatalogie) |
|
| Remerciements aux relecteurs : | |
|
P. Amedro C. Ovaert (FCPC) S. Breinig M. Oualha (GFRUP) E. Kermorvant (SFN) |
|
Introduction
La bradycardie est définie par une fréquence cardiaque (Fc) inférieure à la Fc minimale pour l’âge. Malgré une grande variabilité interindividuelle, on peut retenir les valeurs minimales suivantes : Fc < 100/min avant 1 mois (pour un nouveau-né à terme à l’éveil ; une Fc entre 80 et 100/min peut être observée pendant le sommeil profond), Fc < 80/min entre 1 mois et 2 ans, Fc < 60/min entre 2 et 5 ans, Fc < 50/min entre 5 et 11 ans, Fc < 40/min chez l’adolescent.
La bradycardie peut être simplement le signe d’un coeur d’athlète et d’une augmentation du tonus vagal ; dans ce cas, la Fc augmente à l’effort (ou lors des pleurs chez le nouveau-né). Cependant, la bradycardie peut être un signe de grande précarité des fonctions physiologiques et se compliquer de malaise grave, voire d’arrêt cardiaque. Elle peut également être secondaire à des troubles de la conduction cardiaque justifiant d’une prise en charge spécifique.
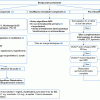
Conduite à tenir face à une bradycardie
Bradycardie associée à une insuffisance circulatoire décompensée (signes d’hypoperfusion avec trouble de la vigilance et/ou hypotension artérielle)
(1) Identification d’une insuffisance circulatoire décompensée
La bradycardie associée à une insuffisance circulatoire décompensée est le précurseur d’un arrêt cardiaque. La cause la plus fréquente est la bradycardie sinusale secondaire à une insuffisance respiratoire aiguë avancée, le plus souvent associée à une hypoxie profonde. Une bradycardie doit toujours faire l’objet d’une évaluation respiratoire et cardiovasculaire rapide. Les bradycardies primaires peuvent également évoluer vers une insuffisance circulatoire décompensée (voir Tableau 1).
Les signes de mauvaise tolérance hémodynamique comprennent les troubles sévères de la vigilance, les signes périphériques d’hypoperfusion (marbrures, pâleur cutanée, pouls filants, temps de recoloration cutanée élevé), et l’hypotension artérielle.
| Postopératoire des cardiopathies congénitales : survenue pouvant être immédiate après la chirurgie ou décalée de plusieurs mois ou années*. Traumatique* : postcathétérisme cardiaque, pose de voie centrale. Malformatif sur cardiopathie non opérée. Immun : le diagnostic de BAV complet immun est généralement fait entre le 2e trimestre de grossesse et le 1er mois de vie. Le trouble de la conduction est secondaire au passage transplacentaire d’auto-anticorps maternels lésant les myocytes du noeud auriculoventriculaire de façon définitive. Ces troubles conductifs ne récupèrent pas. Dégénératif ou PCCD (Progressive Cardiac Conduction Disease) : le diagnostic de bradycardie est généralement fait dans la petite enfance, avec initialement un BAV partiel qui devient complet dans les mois à années suivantes. Infectieux* : maladie de Lyme, myocardite, endocardite infectieuse. Toxique* : intoxication médicamenteuse (bêtabloquants, digitaliques, etc.). Associé à des troubles du rythme héréditaires : syndrome du QT long congénital. Associé à des maladies neuromusculaires ou métaboliques : maladie de Steinert, syndrome de Kearns-Sayre, laminopathie, desminopathie. Idiopathique. Dysfonction de stimulation par pacemaker* : le plus souvent par fracture de sonde. |
Les étiologies suivies d’un * sont des causes d’apparition brutale de BAV, potentiellement responsable d’une insuffisance circulatoire.
(2) Prise en charge thérapeutique
En cas de mauvaise tolérance hémodynamique, la prise en charge initiale consiste en la vérification de la liberté des voies aériennes (A), puis de la bonne ventilation spontanée et à apporter systématiquement de l’oxygène passif ; en cas d’incompétence respiratoire, à procéder à une ventilation manuelle au ballon autogonflable avec de l’oxygène (B), avec un monitorage continu des paramètres hémodynamiques, Fc et pression artérielle (C). La recherche de l’étiologie doit se faire en parallèle, avec la correction des facteurs pouvant contribuer à la bradycardie : l’hypoxie, l’hypotension artérielle, l’hypothermie, l’acidose, les troubles ioniques et les intoxications médicamenteuses.
(3) En cas de bradycardie persistante avec insuffisance circulatoire décompensée malgré la prise en charge précédente, il faut :
• en urgence : débuter les compressions thoraciques et appeler l’équipe de réanimation ou le SAMU ;
• en cas de bradycardie d’origine vagale, de bloc auriculoventriculaire (BAV) ou d’intoxication : injecter de l’atropine 0,02 mg/kg (dose minimale : 0,1 mg, maximale : 0,5 mg), à répéter 1 fois si nécessaire ;
• en cas de non-réponse (délai d’action de l’atropine de quelques secondes) ou de bradycardie secondaire à d’autres étiologies : considérer l’injection d’adrénaline 0,01 mg/kg IVD (soit 0,1 mL/kg d’une solution avec 1 mL = 1 mg d’adrénaline pure dans 9 mL de sérum salé isotonique) ;
• en cas de cause de bradycardie primaire (BAV, postcathétérisme cardiaque, antécédent de chirurgie cardiaque, pose de voie centrale, toxique, etc.) : envisager un traitement par isoprotérénol 0,025-2 μg/kg/min en titration, de préférence sur une voie centrale. Discuter la mise en place d’une sonde d’entraînement électrosystolique, notamment en cas de BAV complet ou de dysfonction du noeud sinusal ;
• vérifier le pouls toutes les 2 minutes. Poursuivre cet algorithme tant que la bradycardie persiste.
(4) En cas de retour d’un rythme cardiaque normal sinusal adapté à l’âge, poursuivre la prise en charge ABC, réaliser un électrocardiogramme (ECG) 12 dérivations, identifier et traiter les étiologies (voir (8)), demander un avis cardiologique.
(5) En cas d’absence de pouls, débuter l’algorithme Réanimation cardiopulmonaire avancée.
(6) Bradycardie responsable d’une insuffisance circulatoire compensée (signes d’hypoperfusion sans trouble de la vigilance ni hypotension artérielle)
Cette situation, rare chez l’enfant, s’observe en cas de ralentissement brutal et important de la Fc. Le débit cardiaque n’a pas le temps de s’adapter et l’enfant est symptomatique de sa bradycardie. Cette situation s’observe principalement lorsque la bradycardie est primaire (voir (8)).
(7) La prise en charge urgente consiste, après suivi de l’algorithme ABC, à débuter un traitement par isoprotérénol 0,025-2 μg/ kg/ min en titration, de préférence sur un cathéter central. Discuter la mise en place d’une sonde d’entraînement électrosystolique, notamment en cas de BAV complet ou de dysfonction du noeud sinusal.
(8) Dans un second temps, la prise en charge sera étiologique. Les causes aiguës de troubles de la conduction de l’enfant sont indiquées dans le Tableau 1 par un *. Une bradycardie symptomatique peut également être secondaire à une intoxication médicamenteuse ou un trouble ionique majeur souvent associés à des anomalies de la repolarisation et des QT longs secondaires.
(9) Bradycardie sans insuffisance circulatoire
(10) Un rythme cardiaque lent peut être découvert fortuitement lors d’un examen clinique. On demandera alors à l’enfant, si cela est possible, de faire un petit effort (mouvement de pédalage sur la table d’examen, flexions). Si le rythme cardiaque se normalise après ces exercices (de manière suffisamment prolongée pour être authentifié à l’auscultation), on peut conclure à une bradycardie par augmentation du tonus vagal, qui ne justifiera pas d’investigation complémentaire.
(11) En cas de bradycardie persistante malgré une stimulation adrénergique, un bilan étiologique est nécessaire.
Une anamnèse détaillée recherche les données suivantes :
• antécédent familial de bradycardie, de trouble du rythme et/ou de conduction héréditaire, antécédent maternel de maladie auto-immune, terrain particulier tel que la prématurité ;
• antécédent personnel de cardiopathie opérée, de traitement par chimiothérapies cardiotoxiques, de notion de piqûre de tique, de prise de toxique ou de médicament ;
• notion de virose avec altération brusque de l’état général pouvant évoquer une myocardite ;
• notion de syncope, d’intolérance à l’effort qui, chez le plus jeune, peut se manifester par une mauvaise prise alimentaire.
L’examen clinique recherche des éléments en faveur d’une étiologie secondaire de bradycardie (trouble du comportement alimentaire, hypothyroïdie), et un éventuel retentissement (retard de croissance staturo-pondérale).
Un ECG est indispensable. L’analyse du rapport entre l’activité atriale et l’activité ventriculaire permet de définir le mécanisme de la bradycardie.
En cas d’antécédent personnel ou familial retrouvé à l’interrogatoire, d’anomalie de l’examen clinique ou de l’ECG, le patient sera adressé au cardiopédiatre pour réalisation d’explorations complémentaires telles qu’une échographie cardiaque, un Holter ECG, une épreuve d’effort, des sérologies ou un test génétique.
(12) La bradycardie sinusale témoigne d’une diminution de l’automatisme sinusal, pouvant aller jusqu’à l’absence de commande sinusale avec échappement jonctionnel (Figure 1).
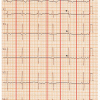
Figure 1. Dysfonction sinusale avec échappement jonctionnel chez un nourrisson.
Rythme lent pour l’âge avec moins d’activité atriale que de QRS.
Les QRS encadrés sont précédés d’une onde P.
Les autres QRS sont des complexes d’échappement. L’activité atriale est présente (*) mais plus lente que l’échappement.
(13) Si ce défaut de commande sinusale est constant sur le nycthémère avec une Fc moyenne basse pour l’âge, on parle de dysfonction sinusale. Les causes sont principalement extracardiologiques : hyperactivité vagale importante favorisée ou non par un entraînement sportif intensif, anorexie, hypothyroïdie. La dysfonction sinusale peut compliquer certaines cardiopathies congénitales opérées ou non. Il existe également des formes familiales de dysfonction sinusale.
Chez le nouveau-né, en particulier prématuré, des décélérations brusques et de courte durée de la Fc ne sont pas rares. Le rythme cardiaque peut descendre jusqu’à 60/min pendant quelques battements sans aucun retentissement hémodynamique. Dans 25 % des cas, on constate alors un échappement jonctionnel. Ces ralentissements sont liés à une immaturité de la commande sinusale. Toutefois, la constatation d’une bradycardie sinusale persistante doit faire évoquer le diagnostic de canalopathie. Un ECG, avec mesure de la repolarisation, permettra d’éliminer un syndrome du QT long si le QT corrigé fait moins de 480 ms. À cet âge, il existe aussi des fausses bradycardies par extrasystole atriale bloquée : la commande atriale prématurée n’est pas transmise aux ventricules mais retarde la dépolarisation atriale suivante, simulant ainsi une bradycardie (Figure 2).
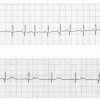
Figure 2. Fausse bradycardie des ESA bloquées.
A : rythme cardiaque irrégulier chez un nouveau-né en raison d’extrasystoles atriales (ESA) conduites aux ventricules.
B : rythme cardiaque lent chez le même enfant. L’encoche dans l’onde T est une ESA qui est trop précoce pour être conduite aux ventricules. Cette ESA engendre cependant une dépolarisation atriale et un epos compensateur qui décale l’activité sinusale suivante. L’association de rythme irrégulier et de rythme lent chez un même enfant à quelques minutes d’intervalle doit faire évoquer ce mécanisme.
(14) et (15) La bradycardie peut être secondaire à un défaut partiel de transmission de la commande sinusale aux ventricules. Le BAV du premier degré se manifeste par un allongement de l’intervalle PR. Si à l’ECG on constate une activité ventriculaire moins fréquente que l’activité auriculaire, avec certaines ondes P conduites et d’autres non, on parle de BAV partiel (Figure 3). La réversibilité à l’effort de ces défauts de conduction est un élément de bon pronostic. Leur persistance à l’effort oriente vers une cause cardiologique (Tableau 1) et justifie d’une surveillance spécialisée car les troubles conductifs partiels peuvent évoluer vers une dissociation complète entre l’activité atriale et ventriculaire (BAV complet) et nécessiter, à terme, l’implantation d’un stimulateur cardiaque définitif (Figure 4).
L’indication de stimulation cardiaque définitive est retenue devant des troubles conductifs symptomatiques, et/ou associés à une défaillance hémodynamique, et/ou avec un rythme d’échappement lent exposant au risque d’asystolie.
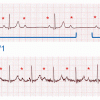
Figure 3. Trouble conductif partiel.
A : bloc auriculoventriculaire (BAV) type 2. Le BAV est 2/1 sur les 4 premiers battements avec 1 onde P (*) sur 2 conduite. Sur les battements suivants, le PR s’allonge progressivement jusqu’à ce qu’une onde P soit bloquée (BAV 2 Mobitz 1).
B : tracé du même enfant, après quelques flexions (tracé artéfacté par le mouvement), chaque onde P est suivie d’un QRS. Le PR reste allongué (BAV 1).
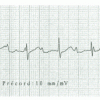
Figure 4. Bloc auriculoventriculaire complet.
Le tracé est caractérisé par une activité atriale plus nombreuse que l’activité ventriculaire avec une complète dissociation entre l’activité des oreillettes (*) et les QRS.
Conclusion
La bradycardie est le plus souvent un signe d’alerte grave de souffrance extracardiologique chez l’enfant, et nécessite alors une prise en charge rapide, voire urgente. Les bradycardies d’origine cardiaque sont plus rares et nécessitent un avis cardiopédiatrique : en dehors des troubles conductifs sur myocardite, elles sont généralement d’apparition progressive et dépistées avant d’avoir un retentissement hémodynamique.
Liens d’intérêts
Les auteurs déclarent ne pas avoir de liens d’intérêts.
Cet article fait partie du supplément Pas à Pas 2021 réalisé avec le soutien institutionnel de Procter & Gamble et Sanofi Pasteur.


Références
Baruteau AE, Perry JC, Sanatani S, Horie M, Dubin AM. Evaluation and management of bradycardia in neonates and children. Eur J Pediatr 2016;175(2):151-61.
Brugada J, Blom N, Sarquella-Brugada G, Blomstrom-Lundqvist C, Deanfield J, Janousek J, et al. Pharmacological and non-pharmacological therapy for arrhythmias in the pediatric population: EHRA and AEPC-Arrhythmia Working Group joint consensus statement. Europace 2013;15(9):1337-82.
Southall DP, Richards J, Mitchell P, Brown DJ, Johnston PG, Shinebourne EA. Study of cardiac rhythm in healthy newborn infants. Br Heart J 1980;43(1):14-20.
Topjian AA, Raymond TT, Atkins D, Chan M, Duff JP, Joyner BL Jr, et al. Part 4: Pediatric Basic and Advanced Life Support: 2020 American Heart Association Guidelines for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care. Circulation 2020;142:S469-S523. PMID: 33081526.