Vous êtes ici
Thématique:
Saturation pulsée en oxygène basse chez l’enfant
![]()
B. Lefort1,2, F. Beaufils3,4
1Institut des Cardiopathies Congénitales, CHU de Tours, Tours, France2Université François Rabelais, et INSERM UMR 1069, Tours, France
3Univ-Bordeaux, Centre de Recherche Cardio-thoracique de Bordeaux, INSERM U1045, CIC 1401, 33000 Bordeaux, France
4CHU de Bordeaux, Service d’exploration fonctionnelle respiratoire, CHU de Bordeaux, Bordeaux, France
*Auteur correspondant - Adresse e-mail : blefort@univ-tours.fr (B. Lefort). Cliquez sur l'image pour l'agrandir.
| Article validé par : | |
|
FCPC (Filiale de Cardiologie Pédiatrique et Congénitale, de la Société Française de Cardiologie) |
|
|
GFRUP (Groupe Francophone de Réanimation et d’Urgences Pédiatriques) |
|
|
SFN (Société Française de Néonatologie) |
|
|
SP2A(Société Pédiatrique de Pneumologie et Allergologie) |
|
| Remerciements aux relecteurs : | |
|
P. Amedro (FCPC) G. Mortamet (GFRUP) E. Kermorvant (SFN) L. Giovannini-Chami C. Schweitzer C. Thumerelle (SP2A) |
|
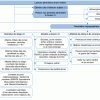
Introduction
La saturation pulsée en oxygène (SpO2) permet d’estimer de façon non invasive la saturation du sang artériel en oxygène (SaO2), qui est reliée à la pression partielle en O2 dans le sang artériel (PaO2) par la courbe de dissociation de l’oxygène. La SpO2 doit être mesurée au niveau de la main droite (préductale) chez le nouveau-né, au niveau de la main ou du pied chez les nourrissons et les jeunes enfants, et au niveau d’un doigt (index ou majeur), d’un orteil ou au lobe de l’oreille chez l’enfant et l’adolescent, à l’aide d’un oxymètre de pouls ou saturomètre. La marge d’erreur des saturomètres pour estimer la SaO2 est d’environ +/− 2 % pour une SaO2 > 90 % mais peut atteindre +/− 13 % pour une SaO2 < 80 %. Le temps de réponse du saturomètre est variable selon le modèle et est compris entre 10 et 50 secondes. Il conviendra donc d’attendre une minute et d’obtenir un signal stable pour se fier à la mesure.
(1) Une saturation pulsée en oxygène basse ou désaturation est définie par une SpO2 < 95 % à l’éveil et/ou une SpO2 < 92 % pendant le sommeil. Elle reflète généralement une hypoxémie (diminution de la PaO2). Une erreur/artefact de mesure doit systématiquement être recherchée (changement du site et/ou du dispositif de mesure). Une SaO2 < 80 % se traduit généralement par une cyanose (décoloration bleuâtre de la peau et/ou des muqueuses). Cependant, une cyanose avec SpO2 normale doit faire rechercher une stase veineuse, une polyglobulie, une méthémoglobinémie ou une hypothermie. La correction d’une SpO2 basse repose sur l’administration d’oxygène, l’identification et le traitement de la cause.
(2a) La recherche de signes de gravité s’impose dès la mise en évidence d’une saturation en oxygène basse : signes de détresse respiratoire ou de défaillance hémodynamique, signes de sepsis.
(2b) Comme devant tout signe de détresse vitale, la liberté des voies aériennes supérieures doit avant tout être vérifiée et assurée, avec mise en oeuvre de mesures de réanimation immédiates et adaptées selon les défaillances respiratoires et hémodynamiques (démarche ABC), quel que soit l’âge. Une oxygénothérapie doit être instaurée aux lunettes ou masque haute concentration. Selon la gravité, un support ventilatoire peut être nécessaire. L’appel du SAMU (15 ou 112) doit être immédiat en cas de prise en charge extra hospitalière.
Démarche diagnostique en cas de SpO2 basse
(3) L’analyse sémiologique est essentielle : recherche de signes d’obstruction témoignant d’une atteinte des voies aériennes, mesure de la fréquence respiratoire, auscultation cardiopulmonaire, recherche de signes d’insuffisance cardiaque et de signes de sepsis. Elle doit primer sur les examens complémentaires qui doivent être le plus ciblés possible ; un contexte fébrile chez le nouveau-né devra faire écarter une infection bactérienne.
L’anamnèse précise le contexte de naissance (terme, détresse respiratoire néonatale, examens de dépistage), l’environnement et l’exposition tabagique, les antécédents familiaux et de l’enfant (infections broncho-pulmonaires, souffrance neurologique, atopie), les modalités évolutives (date de début, facteurs aggravants et améliorants, caractère aigu ou chronique) et les signes associés (toux, bruit anormal, cyanose, dyspnée, hippocratisme digital, fièvre, etc.). L’algorithme présenté concerne le nouveau-né sorti de maternité ainsi que le nourrisson et l’enfant plus âgé. Pour le nouveau-né en salle de naissance et en maternité, le lecteur est invité à se référer aux autres Pas-à-Pas publiés sur cette tranche d’âge spécifique.
Chez le nouveau-né (sorti de maternité)
(4) Chez le nouveau-né, la réponse à l’oxygène et la recherche d’un différentiel entre la SpO2 pré-ductale (mesurée à la main droite) et la SpO2 post-ductale (mesurée à n’importe quel pied) orientent la prise en charge.
Une réponse faible ou nulle à l’O2 et/ou un différentiel de SpO2 pré et post-ductale doit faire évoquer en priorité une pathologie cardiaque ou une hypertension artérielle pulmonaire (HTP). Une échocardiographie doit être pratiquée en urgence. Aucun examen ne doit retarder le transfert de l’enfant par SAMU dans un centre de cardiologie pédiatrique afin d’argumenter le diagnostic de cardiopathie congénitale cyanogène. En France, la grande majorité des cardiopathies congénitales cyanogènes sont diagnostiquées en période prénatale (taux de dépistage > 80 %), et sinon dans les premières heures de vie en salle de naissance ou avant la sortie de maternité, par l’examen clinique et la mesure de la SpO2. En cas de cyanose intense avec SpO2 < 60 %, sans réponse à l’oxygène, une perfusion de prostine peut être envisagée sans retarder le transfert dans l’hypothèse d’une cardiopathie cyanogène ductodépendante. Une ventilation assistée n’est pas systématique en l’absence de signe de détresse respiratoire. Les manifestations cliniques et la prise en charge diffèrent selon le type de cardiopathie.
La transposition des gros vaisseaux (TGV) se révèle par une cyanose isolée sans souffle et sans détresse respiratoire. Elle nécessite un transfert immédiat en centre spécialisé pour la réalisation en urgence d’une manoeuvre de Rashkind (atrioseptostomie) +/− traitement par prostine et chirurgie précoce.
Le retour veineux pulmonaire anormal total (RVPAT) bloqué est responsable d’une cyanose profonde associée à une détresse respiratoire et une défaillance hémodynamique rapidement évolutive. Il nécessite une correction chirurgicale en urgence absolue (aucun traitement médical n’est efficace).
La malformation d’Ebstein (dans la forme sévère néonatale) se manifeste par une cyanose intense, un souffle d’insuffisance tricuspide, une volumineuse cardiomégalie à la radiographie thoracique. L’administration de monoxyde d’azote est nécessaire pour réduire rapidement les résistances pulmonaires et permettre le passage de sang du ventricule droit vers les artères pulmonaires.
Les obstacles à l’éjection du ventricule droit (atrésie tricuspide, rétrécissement pulmonaire critique/ atrésie pulmonaire à septum intact (APSI), Fallot/atrésie pulmonaire à septum ouvert (APSO)) sont révélées par un souffle cardiaque, habituellement dès la maternité, chez un enfant eupnéique et dont la cyanose s’aggrave progressivement dans les premiers jours de vie au fur et à mesure de la restriction du canal artériel. Selon l’importance de l’obstacle et la profondeur de la désaturation, une perfusion de prostine peut être nécessaire pour maintenir le canal artériel ouvert dans l’attente d’une anastomose systémico-pulmonaire ou d’un stenting du canal artériel.
D’autres malformations cardiaques cyanogènes (tronc artériel commun, ventricule unique…) sont en principe équilibrées à la naissance et peuvent être diagnostiquées de façon retardée en l’absence de diagnostic prénatal et ou en maternité.
En cas d’HTP, la saturation aux pieds est plus basse que la saturation aux mains en raison du shunt droite-gauche par le canal artériel apportant du sang non oxygéné à la partie inférieure du corps. Le diagnostic d’HTP est aisé à l’échocardiographie.
En cas d’HTP, la saturation aux pieds est plus basse que la saturation aux mains en raison du shunt droite-gauche par le canal artériel apportant du sang non oxygéné à la partie inférieure du corps. Le diagnostic d’HTP est aisé à l’échocardiographie.
Si le nouveau-né a une SpO2 qui s’améliore sous FiO2 100 % et qu’il n’a pas de différentiel de SpO2 pré et post-ductale, ou bien si l’ETT réalisée est normale, la conduite diagnostique suit celle du nourrisson et de l’enfant (cf. infra).
Chez le nourrisson et l’enfant
Présence de signes francs d’obstruction
(5) En présence de signes de lutte (battement des ailes du nez, tirage intercostal, entonnoir xiphoïdien, balancement thoracoabdominal, geignement), il convient de rechercher des signes d’obstruction haute (dyspnée inspiratoire et/ou aux 2 temps, stridor, cornage, toux rauque,…) ou basse (dyspnée expiratoire, wheezing, sibilants et/ou crépitants,…).
(6a) Les causes d’obstruction haute sont principalement : une laryngite, une trachéite, un corps étranger des voies aériennes supérieures, une épiglottite, un abcès rétropharyngé, une laryngomalacie, une malformation des voies aériennes supérieures, un hémangiome laryngé, une masse cervicale ou médiastinale.
(6b) Les causes d’obstruction basse sont avant tout une bronchiolite aiguë, un asthme, un corps étranger trachéo-bronchique, une trachéobronchomalacie, une bronchite plastique, une bronchopneumopathie chronique, une bronchiolite oblitérante, une masse compressive. La TDM thoracique, +/− avec injection de produit de contraste en cas de suspicion d’anomalie des arcs aortiques avec compression trachéale ou bronchique, peut être utile.
L’évolution vers une bradypnée (+/− apnées, respiration superficielle) et/ou une disparition des signes de lutte doit faire évoquer un épuisement respiratoire (voir 10) et rechercher une hypercapnie par la réalisation de gaz du sang (veineux, capillaire ou artérialisé habituellement dans cette situation).
Signes de lutte sans obstruction, situation de polypnée ou tachypnée
En cas de signes de lutte sans cause obstructive, en cas de polypnée ou tachypnée, l’évaluation cardiorespiratoire et une radiographie de thorax orientent la démarche diagnostique.
La tachypnée correspond à une augmentation de la fréquence respiratoire avec conservation du volume courant alors que la polypnée est une respiration superficielle avec augmentation de la fréquence respiratoire et diminution du volume courant.
(7) Un examen cardiovasculaire pathologique orientera vers une cause cardiologique : signes d’insuffisance cardiaque droite (hépatomégalie, turgescence jugulaire, oedème) et/ou gauche (dyspnée, tachypnée, crépitants des bases pulmonaires) et/ou anomalie de l’auscultation cardiaque (souffle cardiaque révélant une cardiopathie non connue, B2 claqué en faveur d’une HTP, bruit de galop faisant suspecter une insuffisance cardiaque). Une échographie cardiaque, associée éventuellement à un cliché thoracique de face (recherche de cardiomégalie, analyse de la vascularisation pulmonaire) ainsi que le dosage du NT pro BNP permettront d’identifier une cardiopathie cyanogène non connue, une HTP ou une situation d’insuffisance cardiaque compliquant une pathologie cardiaque connue ou non.
(8) Des anomalies auscultatoires pulmonaires orienteront quant à elles vers une cause pneumologique. L’imagerie pulmonaire contribuera à confirmer le diagnostic évoqué.
En contexte aigu, la sémiologie clinique guide le clinicien. Une asymétrie, diminution ou abolition du murmure vésiculaire orientent vers un épanchement pleural (matité à la percussion), un pneumothorax (diminution des vibrations vocales), une atélectasie ou un corps étranger ; les crépitants inspiratoires sont le signe d’une pneumonie, d’un syndrome de détresse respiratoire aigu (SDRA), ou d’un oedème aigu du poumon (OAP). En cas de traumatisme thoracique, les anomalies de l’examen pulmonaire peuvent être la conséquence d’un hémothorax, d’un pneumothorax, d’une contusion pulmonaire, ou d’un volet thoracique.
Un contexte chronique doit faire réaliser un bilan plus complet. Un hippocratisme digital oriente vers une insuffisance respiratoire chronique ; les gaz du sang artériels ou artérialisés sont utiles pour confirmer la présence d’une hypoxémie et mesurer la pression artérielle en CO2 (PaCO2). La TDM thoracique permet de préciser les lésions parenchymateuses, rechercher des bronchectasies, des impactions mucoïdes (mucoviscidose). En cas d’infections ORL/pulmonaires répétées, un déficit immunitaire doit être recherché notamment par une NFS, le dosage des immunoglobulines G, A et M ainsi que par le dosage des anticorps post-vaccinaux. Les atteintes chroniques du parenchyme pulmonaire sont principalement : une pneumopathie interstitielle, une bronchopathie chronique, une atélectasie, une hypoplasie pulmonaire, une malformation pulmonaire (emphysème lobaire, malformation kystique de grande taille ou compressive).
(9) En cas de polypnée ou tachypnée isolée, on doit évoquer en priorité : une anémie, une acidose métabolique, un sepsis. Les examens sont alors guidés par le contexte : NFS et bilan d’anémie le cas échéant, gaz du sang, bilan infectieux.
D’autres causes plus rares peuvent enfin être évoquées : une embolie pulmonaire, une HTP, une pathologie neuromusculaire. Ainsi en cas de douleur thoracique aiguë, de thrombose veineuse profonde, d’une hypoxie et hypocapnie aux gaz du sang, on doit demander le dosage des D-Dimères et une angio-TDM thoracique (si D-Dimères positifs).
Bradypnée, apnée, respiration superficielle, anomalie de l’examen neurologique
(10) En contexte aigu, bradypnée et respiration superficielle peuvent traduire l’épuisement respiratoire d’une pathologie pulmonaire aiguë telle qu’une bronchiolite, ou bien un sepsis notamment chez le nouveau-né ou le jeune nourrisson.
En l’absence d’orientation diagnostique, un examen neurologique minutieux doit être réalisé et une atteinte de la commande respiratoire centrale nécessitant des mesures urgentes doit aussi être évoquée : intoxication, trouble métabolique, traumatisme crânien (accidentel ou non), encéphalopathie aiguë (infectieuse ou non). La recherche de toxiques sanguins/urinaires, un bilan métabolique, une imagerie cérébrale (scanner, IRM, échographie transfontanellaire (nouveau-né)), un EEG et/ou un fond d’oeil pourront orienter le diagnostic. Les gaz du sang pourront servir à évaluer le retentissement de la pathologie sur l’hématose.
Chez le nouveau-né ou le nourrisson, la présence d’apnée uniquement au cours du sommeil doit faire évoquer une pathologie ORL obstructive ou un syndrome d’hypoventilation alvéolaire centrale congénital ou à début retardé (intervalle libre entre la naissance et le début des symptômes). Dans un contexte chronique, les apnées doivent faire rechercher une pathologie neuromusculaire (trouble neuro-moteur évocateur d’amyotrophie spinale infantile, maladie de Duchenne, autres myopathies, syndromes neuromusculaires).
Normopnée
(11) Selon le pays d’origine, les antécédents familiaux d’hémoglobinopathie, et en cas d’hypoxémie hypocapnique ou normocapnique isolée, ou d’anémie chronique, on pourra prescrire une électrophorèse de l’Hb à la recherche d’une hémoglobinopathie diminuant l’affinité à l’oxygène type drépanocytose, thalassémie, méthémoglobinémie, ou hémoglobinopathie plus rare.
(12) En l’absence d’étiologie identifiée, et en cas d’accès intermittents de cyanose, une échocardiographie transthoracique avec épreuve de contraste (injection veineuse de microbulles pendant l’échographie) recherchera un shunt droite-gauche, soit intracardiaque (FOP, CIA, CIV), soit extracardiaque (fistule artérioveineuse pulmonaire).
Conclusion
La découverte d’une saturation en oxygène basse chez l’enfant impose la mise en oeuvre urgente de mesures diagnostiques et thérapeutiques. La prise en charge doit s’attacher à rechercher en premier lieu des signes de gravité qui doivent mener à débuter un traitement d’urgence au contact d’une équipe spécialisée (réanimation/ SAMU/112). Les causes sont multiples et diffèrent selon l’âge. L’examen clinique reste fondamental et oriente le diagnostic vers une cause ORL, cardiologique, respiratoire ou neurologique. Chez le nouveau-né et le jeune nourrisson, la recherche d’une cardiopathie congénitale cyanogène est une urgence absolue notamment en l’absence de réponse à l’oxygénothérapie. Chez l’enfant plus âgé, une désaturation est le plus souvent liée à une cause respiratoire aiguë.
Liens d’intérêts
Les auteurs déclarent ne pas avoir de liens d’intérêts.
Cet article fait partie du supplément Pas à Pas 2022 réalisé avec le soutien institutionnel de Procter & Gamble et Sanofi.


Références
Aubertin G, Marguet C, Delacourt C, Houdouin V, Leclainche L, Lubrano M, et al. Recommandations pour l’oxygénothérapie chez l’enfant en situations aiguës et chroniques : évaluation du besoin, critères de mise en route, modalités de prescriptions et de surveillance. Revue des Maladies Respiratoires 2013;30:903-11.
Hiremath G, Kamat D. Diagnostic considerations in infants and children with cyanosis. Pediatr Ann 2015;44:76-80.
Rohit M, Rajan P. Approach to Cyanotic Congenital Heart Disease in Children. Indian J Pediatr 2020 May;87(5):372-80.
Savy N. Insuffisance respiratoire chronique du nourrisson et de l’enfant n.d.:10.
Marriott K, Manins V, Forshaw A, et al. Detection of right-to-left atrial communication using agitated saline contrast imaging: experience with 1162 patients and recommendations for echocardiography. J Am Soc Echocardiogr 2013;26:96-102.